

Wat is het ?
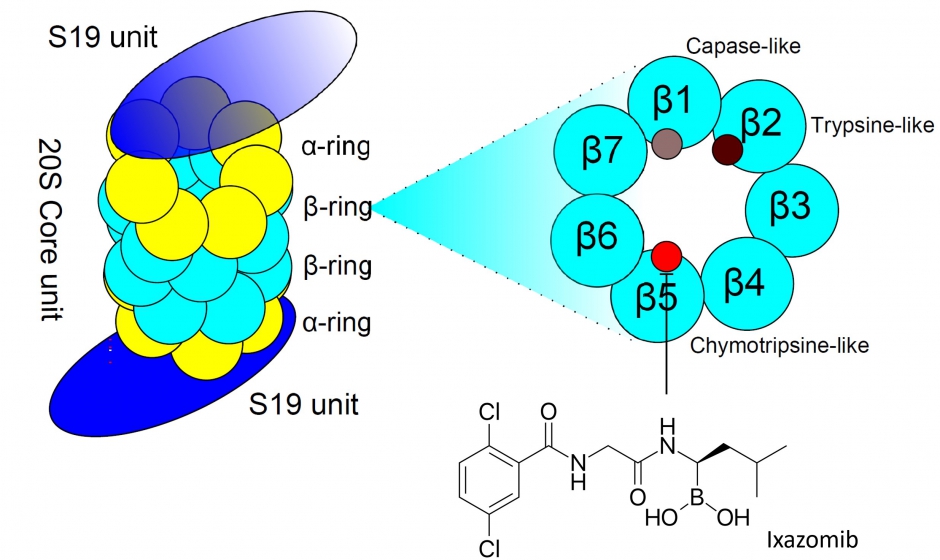
Bortezomib is een geneesmiddel dat het proteasoom remt (zie figuur 1). Dit is een complexe structuur binnen de cel die verantwoordelijk is voor de afbraak van eiwitten. De kwaadaardige plasma cel maakt zeer grote hoeveelheden van deze eiwitten aan. Door de afbraak hiervan te remmen, leidt tot de celdood van deze plasma cel.
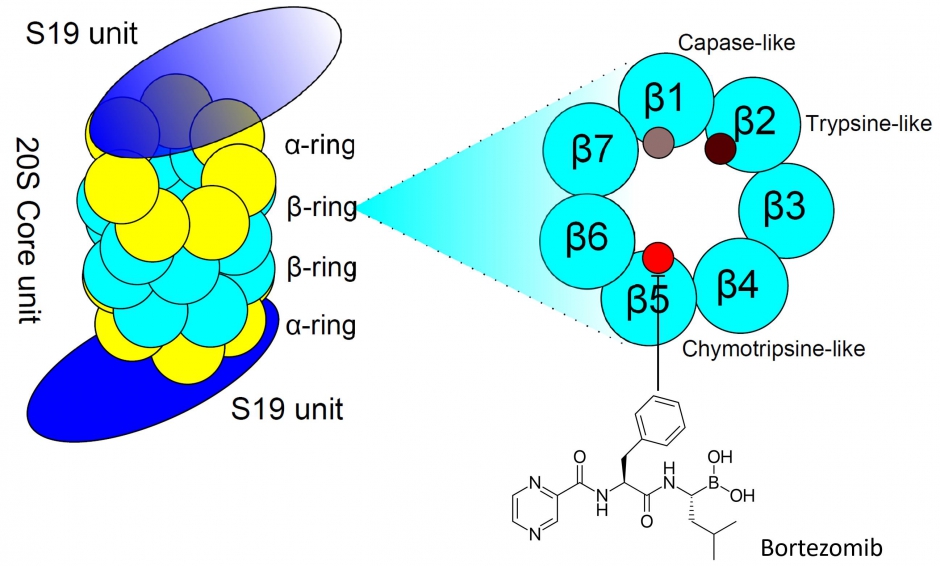
Hoe wordt het toegediend ?
Bortezomib wordt doorgaans als onderhuidse (subcutane) injectie in de dij of buik toegediend. Vroeger werd het ook rechtstreeks in de ader toegediend (intraveneus) maar dit bleek gepaard te gaan met een hogere kans op bijwerkingen, vnl. beschadiging van de zenuwen (neuropathie). De subcutane toediening is even efficiënt en geeft veel minder ernstige neuropathie.
Frequentie van toediening ?
Bortezomib wordt ofwel wekelijks ofwel twee maal per week toegediend. Dit gebeurt meestal op het dagziekenhuis hematologie. De toediening zelf duurt slechts enkele minuten.
Bij wie wordt het gebruikt en is het terugbetaald ?
Bortezomib kan zowel bij nieuw gediagnosticeerde als patiënten met ziekteherval worden gebruikt.
Bij nieuwe gediagnosticeerde jongere patiënten wordt het in België vaak gebruikt in de inductiebehandeling voor een autologe stamceltransplantatie. Dan wordt het vaak met thalidomide en dexamethasone (VTD schema) of cyclofosfamide en dexamethasone (VCD schema) gegeven.
Bij nieuw gediagnosticeerde oudere patiënten wordt het gebruikt in combinatie met melfalan en prednisone (VMP schema).
Ook bij patiënten met een ziekteherval is het geneesmiddel actief en terugbetaald in België. Dan wordt het vaak met dexamethasone toegediend.
|
|
Jongere patiënten (1) |
Oudere patiënten (1) |
|
Nieuw gediagnosticeerd |
Terugbetaald |
Terugbetaald |
|
Patiënt met ziekteherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van bortezomib
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van bortezomib.
1) Neuropathie (zie tekst neuropathie)
Gebruik van bortezomib kan een beschadiging van de zenuwbanen veroorzaken (neuropathie). Dit kan gepaard gaan met gevoelsstoornissen o.a. voosheidsgevoel in de vingertoppen, tintelingen, gestoorde temperatuurswaarneming en zelfs pijnklachten. Ook kunnen er stoornissen ontstaan van het autonome zenuwstelsel wat kan leiden tot duizeligheid en seksuele dysfunctie.
De meeste neuropathie is vrij mild en verdwijnt in de regel bij stopzetten van bortezomib. De klachten kunnen echter wel soms maanden na stopzetten van het geneesmiddel aanhouden. Indien U tijdens de behandeling toenemende klachten van neuropathie ontwikkeld, kan uw behandelend hematoloog de dosis en/of de toedieningsfrequentie minderen.
Er bestaan een aantal geneesmiddelen die de pijnklachten kunnen verminderen (e.g. Neurontin®, Lyrica® en dergelijke).
2) Tekorten aan bloedcellen
Bortezomib kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (e.g. neusbloedingen, zware regels of makkelijke blauwe plekken).
Uw behandelend hematoloog zal regelmatig uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden kan een geplaande toediening worden overgeslagen, de dosis verminderd worden en in bepaalde gevallen kan U zelfs een plaatjestransfusie bekomen.
Bortezomib kan leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Bortezomib kan een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend.
3) Diarree en verstopping
Bortezomib kan zowel diarree als verstopping (constipatie) veroorzaken. Indien dit optreedt kan U ofwel een anti-diarree geneesmiddel (e.g. Imodium®) of een laxerende geneesmiddel voorgeschreven krijgen (e.g. Forlax®).
4) Huiduitslag
Bortezomib kan gepaard gaan met een uitslag. Dit onstaat meestal op de plaats waar U een inspuiting heeft gekregen. Indien er zich een belangrijke huidreactie ontwikkeld op de injectieplaats, kan uw behandelend hematoloog U een lokale cortisone-zalf voorschrijven.
5) Herpes zoster
Ook leidt het gebruik van bortezomib tot een verhoogd risico op herpes infecties. Dit kan gepaard gaan met de ontwikkeling van blaasjes die branderig en pijnlijk kunnen aanvoelen en typisch zich in een band presenteren. In de volksmond spreekt men van een zona. Ter preventie wordt vaak een lage dosis aciclovir (Zovirax®) (een antiviraal geneesmiddel) toegediend.
6) Misselijkheid en braken
Toediening van bortezomib kan misselijkheid en braken veroorzaken. Hiervoor kan preventief een braakwerend geneesmiddel worden voorgeschreven (e.g. motilium ® of litican ®).
Nieuwe ontwikkelingen
Bortezomib wordt onderzocht in combinatie met nieuwe geneesmiddelen om resistentievorming te overwinnen.
Wat is het ?
Carfilzomib is een geneesmiddel dat net zoals bortezomib en ixazomib het proteasoom remt (zie figuur 1). Dit is een complexe structuur binnen de cel die verantwoordelijk is voor de afbraak van eiwitten. De kwaadaardige plasma cel maakt zeer grote hoeveelheden van deze eiwitten aan. Door de afbraak hiervan te remmen, leidt dit tot de celdood van deze plasma cel. Carfilzomib remt andere delen van het proteasoom (en op irreversibele manier) dan bortezomib en ixazomib, wat het verschil in werkzaamheid en bijwerkingen verklaart.
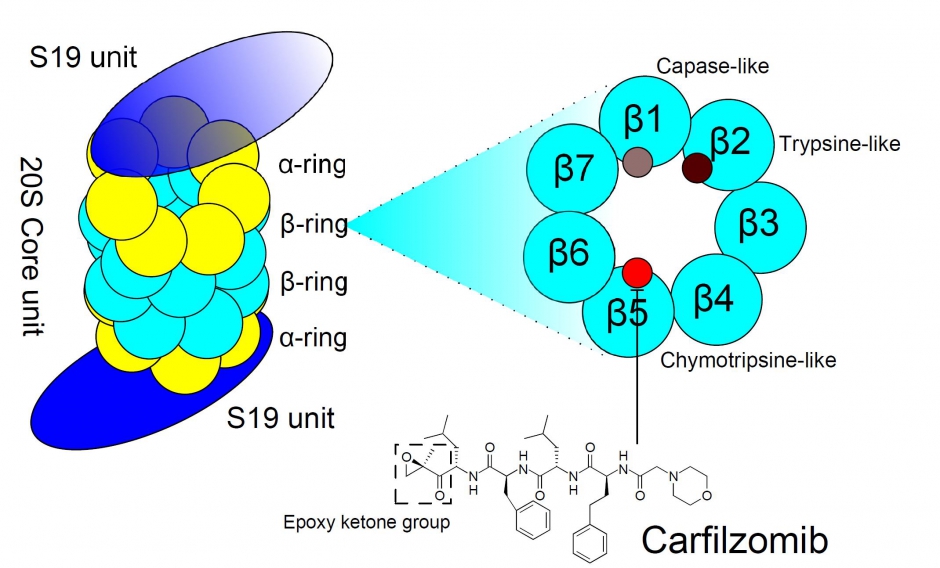
Hoe wordt het toegediend ?
Kyprolis wordt als intraveneus infuus toegediend. Dit gebeurt meestal op het dagziekenhuis.
Frequentie van toediening ?
Carfilzomib wordt toegediend volgens cycli van 28 dagen (zie figuur 2 en 3). Het infuus vindt meestal plaats gedurende 2 opeenvolgende dagen per week en dit gedurende 3 weken. De vierde week is een rustweek. Afhankelijk van de toegediende dosis en de behandeling zal de totale infuusduur ofwel 10 of 30 minuten bedragen.
Ook gaan de eerste 6 toedieningen (eerste cyclus) gepaard met een infuus met extra vocht dat zowel voor als na het toedienen van het geneesmiddel wordt gegeven. U dient hiervoor 2 uur extra te rekenen.
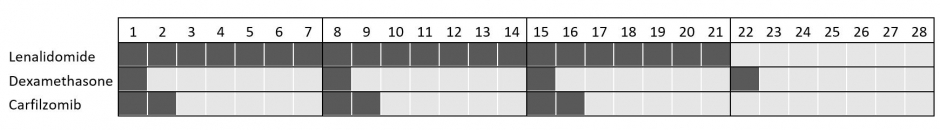

Bij wie wordt het gebruikt en is het terugbetaald ?
Carfilzomib is enkel beschikbaar bij patiënten met een ziekteherval. Voorlopig is er enkel een terugbetaling voor het KRD schema (Carfilzomib – Lenalidomide – Dexamethasone). De terugbetaling voor de combinatie met dexamethasone wordt de volgende maanden in België verwacht (KD schema).
Het is niet beschikbaar voor nieuw gediagnosticeerde patiënten.
|
|
Jongere patiënten (1) |
Oudere patiënten (1) |
|
Nieuw gediagnosticeerd |
Niet terugbetaald |
Niet terugbetaald |
|
Patiënt met ziekteherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van carfilzomib
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van carfilzomib.
1) Bloeddrukverhoging en kortademigheid
Gebruik van carfilzomib kan leiden tot een bloeddrukstijging. Het is in bepaalde gevallen aangewezen uw bloeddruk thuis te meten. Dit kan eenvoudig met een elektronische bloeddrukmeter. In geval van bloeddrukproblemen kan uw hematoloog bloeddrukverlagende geneesmiddelen voorschrijven.
Carfilzomib kan aanleiding geven tot kortademigheid, hoest en vochtopstapeling (oedemen). Dit kan een symptoom zijn van een hartprobleem. Indien dit optreedt is een bijkomend onderzoek en behandeling door een hartspecialist (cardioloog) noodzakelijk.
2) Tekorten aan bloedcellen
Carfilzomib kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (e.g. neusbloedingen, zware regels of makkelijke blauwe plekken). Uw behandelend hematoloog zal regelmatig uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden kan een geplaande toediening worden overgeslagen en in bepaalde gevallen kan U zelfs een plaatjestransfusie bekomen.
Carfilzomib kan leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Carfilzomib kan een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend.
3) Diarree en verstopping
Carfilzomib kan zowel diarree als verstopping (constipatie) veroorzaken. Indien dit optreedt kan U ofwel een anti-diarree geneesmiddel (e.g. Imodium®) of een laxerende geneesmiddel voorgeschreven krijgen (e.g. Forlax®).
4) Herpes zoster
Ook leidt het gebruik van carfilzomib tot een verhoogd risico op herpes infecties. Dit kan gepaard gaan met de ontwikkeling van blaasjes die branderig en pijnlijk kunnen aanvoelen en typisch zich in een band presenteren. In de volksmond spreekt men van een zona. Ter preventie wordt vaak een lage dosis aciclovir (Zovirax®) (een antiviraal geneesmiddel) toegediend.
5) Thrombose vorming (zie tekst veneuze thrombo-embolie)
Het gebruik van carfilzomib kan aanleiding geven tot klonters in de venen (thromboses). Daarom zal uw behandelend hematoloog U ofwel een behandeling met lage dosis aspirine (e.g. Asaflow®) of een spuitje met een laag moleculair gewichtsheparine toedienen (e.g. Fraxiparine® of Clexane®). Indien U pijn ontwikkelt in het been en plotse kortademigheid, dient U contact op te nemen met uw arts.
6) Spierkrampen
De inname van carfilzomib kan soms (nachtelijke) spierkrampen veroorzaken. Inname van een pijnstiller (e.g. paracetamol) kan soms soelaas brengen. Ook kan uw behandelend hematoloog soms een magnesiumsupplement voorschrijven.
Nieuwe ontwikkelingen
Carfilzomib wordt onderzocht in combinatie met nieuwe geneesmiddelen om resistentievorming te overwinnen. Het wordt ook onderzocht bij nieuw gediagnosticeerde patiënten. Ook wordt nagekeken of andere toedieningsmethodes (e.g. subcutane toediening of toediening thuis mogelijk zijn).
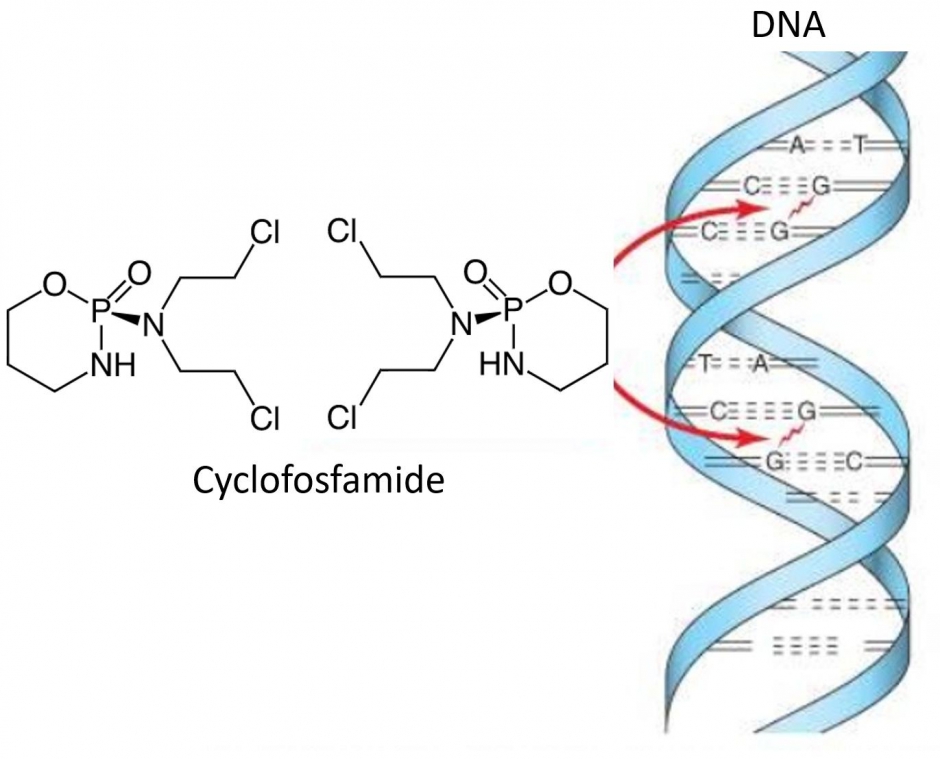
Hoe wordt het toegediend ?
Cyclofosfamide kan zowel oraal (tabletten) als intraveneus (baxter) worden toegediend.
Frequentie van toediening ?
Cyclofosfamide wordt doorgaans wekelijks toegediend. De dosis is sterk individueel verschillend en afhankelijk van het gebruikte schema. Typisch wordt 300 – 500 mg cyclofosfamide per vierkante lichaamsoppervlakte toegediend. De lichaamsoppervlakte kan berekend worden op basis van je lengte en gewicht. Cyclofosfamide wordt vaak met andere anti-myeloombehandelingen gegeven.
Hoge dosis (2 tot 3 gram per vierkante meter lichaamsoppervlakte) intraveneus toegediende cyclofosfamide wordt gebruikt om stemcellen te mobiliseren. Met deze stamcellen wordt dan in later stadium een autologe stamceltransplantatie verricht.
Bij wie wordt het gebruikt en is het terugbetaald ?
Cyclofosfamide is volledig terugbetaald en kan zowel bij jonge en oudere myeloompatiënten worden gebruikt.
Courante behandelingsschema’s op basis van cyclofosfamide
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van cyclofosfamide. De kans op neveneffecten neemt toe met de toegediende dosis.
Cyclofosfamide kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (e.g. neusbloedingen, zware regels en makkelijke blauwe plekken).
Uw behandelend hematoloog zal regelmatig uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden zal U een plaatjestransfusie bekomen.
Cyclofosfamide kan ook leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Cyclofosfamide (vooral de hoge intraveneuze dosis) zal een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend.
Cyclofosfamide kan misselijkheid en braken veroorzaken. Inname van een braakwerend geneesmiddel (het zij o.v.v. een pil of via een baxter) kan dit onderdrukken.
Cyclofosfamide doodt op niet specifiek wijze snel delende cellen. Behalve de kankercellen is ons maagdarm stelsel bekleed door een snel delende slijmlaag. Toediening van cyclofosfamide kan dus aanleiding geven tot zweertjes en aften in de mond. Ook kan dit aanleiding geven tot diarree.
Gebruikt in hoge dosis veroorzaakt cyclosfosfamide het volledig uitvallen van het haar. De haargroei herstelt 2-3 maanden na toediening.
Cyclofosfamide (voornamelijk wanneer gebruikt in hoge doses) kan een irritatie van de blaaswand veroorzaken. Hierdoor kan U het gevoel hebben om regelmatig te moeten plassen. Ook kan er wat bloed in de urine terechtkomen. Ter preventie zal uw behandeld hematoloog U een preventief geneesmiddel toedienen (Mesna®). Ook zal U voor hoge dosis cyclofosfamide veel vocht (via de baxter) toegediend krijgen. Indien U toch bloed in de urine opmerkt drinkt U best veel water en contacteer uw behandelend arts.
Wat is het ?
Daratumumab is een monoclonaal antilichaam gericht tegen CD38. Dit is een eiwit dat aanwezig is op de myeloom cel. Door het binden van dit antilichaam op de cel worden signalen in de cel verstoord en worden cellen van het immuunsysteem geactiveerd tegen myeloom cel. Hierdoor sterft de myeloom cel.
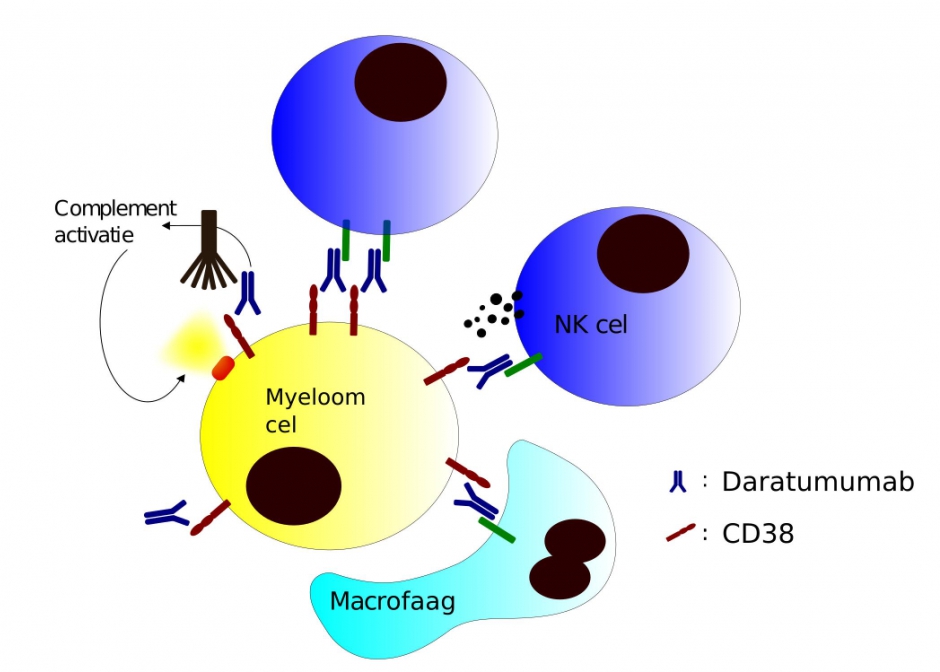
Hoe wordt het toegediend ?
Daratumumab wordt als intraveneus infuus toegediend.
Alvorens toediening krijgt U medicijnen toegediend om allergische reacties te vermijden. Deze medicijnen bestaan meestal uit paracetamol, dexamethasone en een antihistaminicum (Xyzall ®, Zyrtec ® of een gelijkaardig medicijn).
Bij mensen met gekende longziekten (astma of chronische bronchitis) worden ook nog andere geneesmiddelen toegediend.
Frequentie van toediening ?
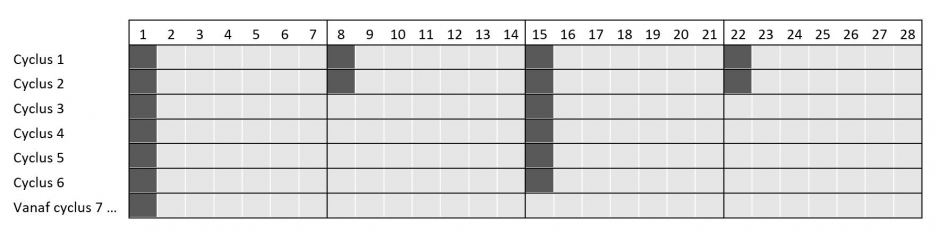
Daratumumab wordt toegediend per cyclus. Deze cycli duren 28 dagen (4 weken).
- Cyclus 1 en 2 : wekelijkse toediening
- Cyclus 3 tot 6 : toediening elke 2 weken
- Vanaf cyclus 7 : toediening elke 4 weken
De toediening gebeurt via het dagziekenhuis. Om reacties te vermijden worden de eerste 2 toedieningen heel traag toegediend. De eerste toediening duurt ongeveer 6,5 uur, de tweede toediening 4,5 uur. Indien er geen bijwerkingen optreden, zullen de volgende toedieningen ongeveer 3,5 uur duren.
Bij wie wordt het gebruikt en is het terugbetaald ?
Daratumumab is enkel terugbetaald België bij patiënten met een ziekteherval vanaf 3e lijn in combinatie met dexamethasone op voorwaarde dat er reeds een eerdere behandeling is geweest met een proteasoom inhibitor (vaak bortezomib) en een immuunmodulator (vaak lenalidomide).
Het is niet terugbetaald bij nieuw gediagnosticeerde patiënten.
|
|
Jongere patiënten (1) |
Oudere patiënten (1) |
|
Nieuw gediagnosticeerd |
Niet Terugbetaald |
Niet Terugbetaald |
|
Patiënten met een ziekteherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van daratumumab
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van daratumumab.
1) Infuusreacties
De voornaamste bijwerking van daratumumab zijn reacties die ontstaan tijdens of kort na het toedienen van het geneesmiddel : de infusie-reacties. Dit zijn een soort van allergische reacties op het geneesmiddel en om deze zoveel mogelijk te onderdrukken wordt voor toediening van daratumumab medicijnen toegediend (de zogenaamde pré-medicatie). Deze bestaan uit paracetamol, een cortisone preparaat (vaak dexamethasone) en een antihistaminicum. Bij patiënten met ernstige longziekten zoals astma of chronische bronchitis worden vaak andere geneesmiddelen toegediend.
De infuusreacties kunnen bestaan uit algemeen onwel gevoel, rugpijn, koorts, rillingen, neusloop, tranende ogen, kortademigheid, lage bloeddruk, misselijkheid, braken, etc.. Daarom wordt gedurende de toediening van daratumumab regelmatig de bloeddruk, pols en temperatuur gemeten. Mits het in acht nemen van de correcte infusieduur is de kans op ernstige infuus-reacties vrij klein.
De kans op infusiereacties is ook het hoogst bij de eerste toediening. Daarom duurt het eerste infuus het langst.
2) Verstoring kruisproef
Indien U een bloedtransfusie nodig heeft, zal daratumumab de testen verstoren die noodzakelijk zijn alvorens U een transfusie kunt krijgen (de zogenaamde kruisproef). Daarom wordt voor aanvang van de eerste daratumumab toediening een uitgebreide bloedgroepbepaling gedaan. Daratumumab blijft ongeveer 6 maanden na laatste toediening deze test verstoren. Daarom krijgen de patiënten een speciaal kaartje mee.
3) Overige bijwerkingen
De overige bijwerkingen zijn meestal heel mild en omvatten o.a. misselijkheid, lage bloedplaatjes en vermoeidheid.
Nieuwe ontwikkelingen
Daratumumab blijkt uit onderzoek ook heel goed te werken in combinatie met Lenalidomide -Dexamethasone en Bortezomib - Dexamethasone bij patiënten met een herval van de ziekte. Hiervoor bestaat er in België nog geen terugbetaling. Deze wordt wel verwacht in 2018.
Daratumumab wordt ook actief onderzocht bij nieuw gediagnosticeerde patiënten, dit zowel bij jongere als oudere patiënten. Ook wordt de rol van daratumumab als onderhoudsbehandeling na een behandelingslijn wordt onderzocht. Tot slot wordt ook de onderhuidse (subcutane) toediening van daratumumab onderzocht.
Er zijn ook andere antilichamen tegen CD38 in ontwikkeling. Het verst in zijn ontwikkeling is isatuximab. Dit is nog niet geregistreerd als geneesmiddel maar wordt wel onderzocht in grote fase 3 studies.
Wat is het ?
Elotuzumab is een monoclonaal antilichaam gericht tegen SLAMF7. Dit is een eiwit dat aanwezig is op de myeloom cel. Door het binden van dit antilichaam op de cel worden NK cellen van het immuunsysteem geactiveerd tegen myeloom cel. Deze doden op hun beurt de myeloom cel. Het is een vorm van immuun therapie.
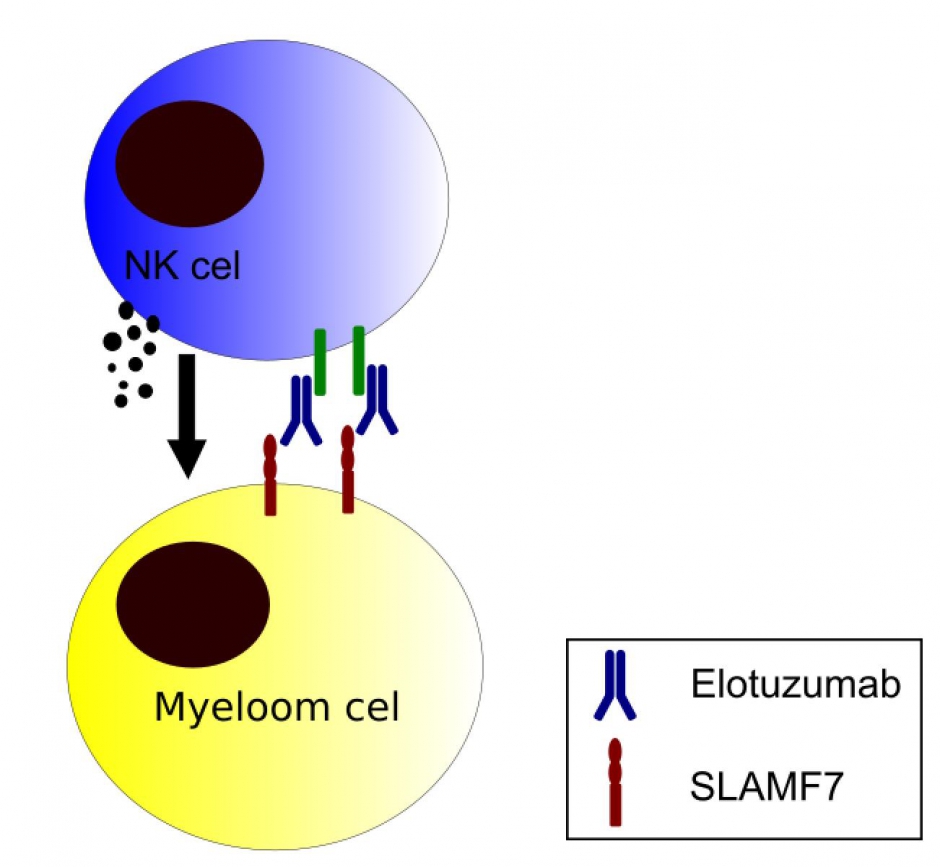
Hoe wordt het toegediend ?
Elotuzumab wordt als intraveneus infuus toegediend.
Alvorens toediening krijgt U medicijnen toegediend om allergische reacties te vermijden. Deze medicijnen bestaan meestal uit paracetamol, dexamethasone en een antihistaminicum (Zyrtec ® + Zantac ® of een andere gelijkaardige medicijnen).
Frequentie van toediening ?
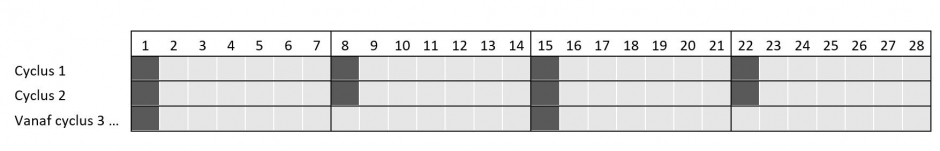
Elotuzumab wordt toegediend per cyclus. Deze cycli duren 28 dagen (4 weken).
- Cyclus 1 en 2 : wekelijkse toediening
- Vanaf cyclus 3 : twee wekelijkse toediening
De toediening gebeurt via het dagziekenhuis. Om reacties te vermijden worden de eerste 2 toedieningen traag toegediend. De eerste toediening duurt ongeveer 3 uur, de tweede toediening 1,5 uur. Indien er geen bijwerkingen optreden, zullen de volgende toedieningen ongeveer 1 uur duren.
Bij wie wordt het gebruikt en is het terugbetaald ?
Elotuzumab is nog niet terugbetaald in België. Terugbetaling wordt verwacht na de zomer van 2017 en zal vermoedelijk beschikbaar zijn bij hervallen patiënten vanaf 2e lijn in combinatie met lenalidomide en dexamethasone .
|
|
Jongere patiënten (1) |
Oudere patiënten (1) |
|
Nieuw gediagnosticeerd |
Niet Terugbetaald |
Niet Terugbetaald |
|
Patiënt met ziekteherval |
Niet Terugbetaald |
Niet Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van elotuzumab
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van elotuzumab.
1) Infuusreacties
De voornaamste bijwerking van elotuzumab zijn reacties die ontstaan tijdens of kort na het toedienen van het geneesmiddel : de infusie-reacties. Dit zijn een soort van allergische reacties op het geneesmiddel en om deze zoveel mogelijk te onderdrukken wordt voor toediening van elotuzumab medicijnen toegediend (de zogenaamde pré-medicatie). Deze bestaan uit paracetamol, dexamethasone en een antihistaminicum.
De infuusreacties zijn meestal vrij mild en kunnen bestaan uit algemeen onwel gevoel, rugpijn, koorts, rillingen, neusloop, tranende ogen, kortademigheid, lage bloeddruk, misselijkheid, braken, etc..
2) Infecties
Uit studies met elotuzumab is gebleken dat mensen die dit geneesmiddel kregen een hoger risico hadden op infecties. Dit omvat bovenste luchtweg infecties (e.g. keelonsteking) maar ook longontsteking (pneumonie).
Nieuwe ontwikkelingen
Elotuzumab is nog niet terugbetaald in België. Terugbetaling zal vermoedelijk enkel bestaan voor hervallen patiënten.
Elotuzumab is ook onderzocht bij nieuwe gediagnosticeerde patiënten (in combinatie met Lenalidomide - Dexamethasone). De resultaten van dit onderzoek zijn nog niet beschikbaar.
Elotuzumab wordt ook onderzocht in combinatie met Pomalidomide – DexamethasoneWat zijn het ?
Dexamethasone en prednisone zijn glucocorticosteroïden. Het zijn geneesmiddelen die het effect van cortisol (een hormoon dat door de bijnier aangemaakt wordt) nabootsten. Beiden hebben een heel sterk ontstekingsremmend effect en wanneer ze gebruikt worden in hoge dosis zorgen ze dat myeloom cellen afsterven.

Hoe wordt het toegediend ?
Dexamethasone en prednisone worden meestal als oraal geneesmiddel (capsule) toegediend. Dit wordt dan steeds magistraal (o.v.v. een bereiding) klaargemaakt door de apotheker. Het kan ook als intraveneus infuus worden toegediend. Voor prednisone wordt dan vaak het verwante methyl-prednisolone gebruikt (Solu-medrol®).
Frequentie van toediening ?
Dexamethasone en prednisone worden meestal gebruikt in combinatie met andere anti-myeloom geneesmiddelen. Ze versterken vaak het effect van het geneesmiddel.
De dosis van dexamethasone is afhankelijk van het schema dat men gebruikt, maar is doorgaans 20 of 40 mg per week.
Prednisone wordt meestal 4-dagen op rij genomen, met een standaard dosering van 80 mg per dag.
De inname van dexamethasone en prednisone gebeurt best ’s morgens tijdens het ontbijt. Slik de capsule(s) in met een groot glas water zonder erop te kauwen.
Bij wie wordt het gebruikt en is het terugbetaald ?
Dexamethasone en prednisone zijn terugbetaald bij zowel nieuw gediagnosticeerde als hervallen patiënten.
Courante behandelingsschema’s op basis van dexamethasone
Courante behandelingsschema’s op basis van prednisone
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van corticosteroïden.
Het gebruik van glucocorticosteroïden kan aanleiding geven tot vorming van cataract (staar) als ontwikkeling van glaucoom (verhoogde oogdruk). Indien U gezichtsstoornissen ontwikkelt, neemt U best contact op met een oogspecialist.
Glucocorticosteroïden hebben een negatief effect op de spiermassa en een positief effect op de ontwikkeling van vetweefsel. Wat lichaamsbeweging kan dit negatief effect deels beperken.
Glucocorticosteroïden hebben een negatief effect op de botsterkte en leiden tot ontkalking van het bot. Het gebruik van vitamine D, calcium supplementen en bisfosfonaten alsook voldoende lichaamsbeweging remmen dit af.
Glucocorticosteroïden hebben een sterk ontstekingsremmend effect en geven aanleiding tot een hogere gevoeligheid op zowel virale, bacteriële en schimmelinfecties.
Glucocorticosteroïden stimuleren de eetlust. Probeer op vaste tijdstippen te eten en tussendoortjes te laten.
Glucocorticosteroïden kunnen aanleiding geven tot slapeloosheid en emotionele instabiliteit. Neem daarom best het geneesmiddel ’s morgens.
Glucocorticosteroïden zorgen dat de beschermlaag in de maagwand dunner wordt en er een verhoogd risico op maagzweren ontstaat. Daarom worden bij veel schema’s preventief een maagbeschermer (e.g. pantoprazole of omeprazole) gegeven.
Glucocorticosteroïden kunnen de bloeddruk doen stijgen. Af en toe zelf eens je bloeddruk volgen kan dit vroegtijdig opsporen.
Glucocorticosteroïden kunnen aanleiding geven tot opstapeling van vocht in de weefsels, wat kan leiden tot oedeemvorming. Meldt dit aan je hematoloog. De dosis kan gereduceerd worden en soms kan ook een vochtafdrijver (diureticum) worden voorgeschreven.
Glucocorticosteroïden verhogen de suikerspiegel. Als je als een zekere aanleg hebt (e.g. obesitas, familiale voorgeschiedenis, calorierijk dieet) kan je hierdoor suikerziekte (diabetes) ontwikkelen.
Wat is het ?
Lenalidomide behoort tot de groep van de immuun-modulerende geneesmiddelen (net zoals thalidomide en pomalidomide). Het werkt in op het immuunsysteem, de micro-omgeving rond de plasmacel, de nieuwe aanmaak van bloedvaten en de kwaadaardige plasma cel zelf. Hierdoor remt het de groei van de ziekte.
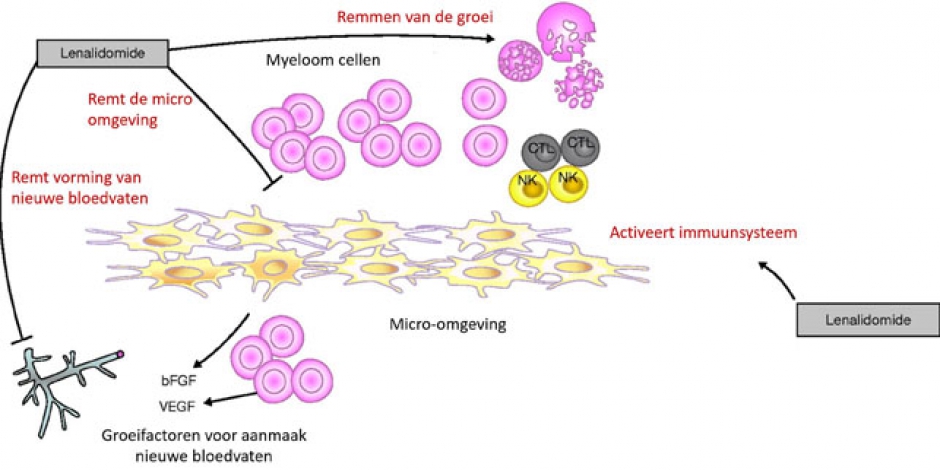
Hoe wordt het toegediend ?
Lenalidomide wordt als capsule toegediend. Het wordt meestal in met ander geneesmiddelen toegediend (e.g. dexamethasone).
U kunt lenalidomide enkel bekomen via de ziekenhuisapotheek.
Frequentie van toediening ?
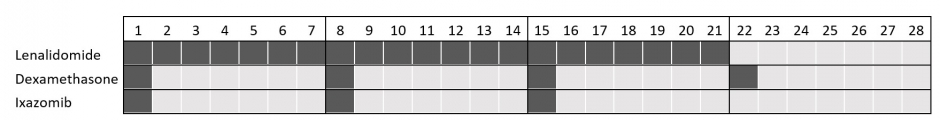
Lenalidomide wordt toegediend per cyclus. Deze cycli duren 28 dagen (4 weken). Lenalidomide wordt ingenomen 1 maal per dag gedurende 21 dagen (3 weken). Daarna volgt een rustweek (zie figuur 2).

Lenalidomide mag zowel nuchter als met voedsel worden ingenomen. Het wordt best steeds op hetzelfde ogenblik ingenomen. De capsules dienen in hun geheel (zonder te kauwen) met een groot glas water worden ingeslikt.
De klassieke dosering is 25 mg maar uw behandelend hematoloog kan ook lagere dosissen voorschrijven. Er bestaan verpakkingen van 5, 10, 15 en 25 mg capsules.
Indien U een inname bent vergeten, sla deze dan over. Ook als U braakt na inname van lenalidomide dient U geen nieuwe dosis in te nemen. Meld dit wel aan uw behandelend hematoloog.
Bij wie wordt het gebruikt en is het terugbetaald ?
Lenalidomide is in België terugbetaald bij nieuw gediagnosticeerde oudere patiënten en bij patiënten met een ziekteherval.
|
|
Jongere patiënten (1) |
Oudere patiënten(1) |
|
Nieuw gediagnosticeerd |
Niet Terugbetaald |
Terugbetaald |
|
Patiënt met een ziekeherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van lenalidomide
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van lenalidomide.
1) Vermoeidheid
Lenalidomide kan matige tot ernstige vermoeidheidsklachten veroorzaken. Probeer uw dag in te delen en niet teveel hooi op de vork te nemen. Regelmatig slaap en rust kunnen ook enigszins soelaas brengen.
2) Diarree en verstopping
Lenalidomide kan diarree veroorzaken. Dit treedt voornamelijk op bij langdurig gebruik. Inname van Questran® kan de diarree milderen.
Lenalidomide kan ook verstopping (constipatie) veroorzaken. Inname van voldoende vezels, voldoende drinken verdient aanbeveling. In sommige gevallen zal uw behandeld hematoloog U een laxerend geneesmiddel voorschrijven (e.g. Forlax®).
3) Misselijkheid en braken
De inname van lenalidomide kan misselijk en braken veroorzaken. Dit is meestal mild en kan verzacht worden door de inname van een braakwerend middel (e.g. Litican®)
4) Spierkrampen
De inname van lenalidomide kan soms (nachtelijke) spierkrampen veroorzaken. Inname van een pijnstiller (e.g. paracetamol) kan soms verlichting brengen. Ook kan uw behandelend hematoloog soms een magnesiumsupplement voorschrijven.
5) Huiduitslag
Lenalidomide kan een huiduitslag (vaak rode vlekjes) veroorzaken. Indien dit optreedt, neemt U best contact op met uw behandelend hematoloog. In milde gevallen wordt het de inname van lenalidomide tijdelijk gestopt. In ernstige gevallen kan U een cortisone zalf of cortisone pillen worden voorgeschreven.
6) Tekorten aan bloedcellen
Lenalidomide kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (e.g. neusbloedingen, zware regels of makkelijke blauwe plekken).
Uw behandelend hematoloog zal regelmatig (vaak maandelijks) uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden kan de behandeling tijdelijk worden uitgesteld of de volgende dosis verminderd. In bepaalde gevallen kan U zelfs een plaatjestransfusie bekomen.
Lenalidomide kan leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Lenalidomide kan een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend. De witte bloedcellen herstellen vaak spontaan, maar in sommige gevallen kan uw hematoloog U een groeifactor (Neupogen®) toedienen. Dit kan gepaard gaan met grieperig gevoel en lage rugpijn.
7) Geboorteafwijkingen
De inname van lenalidomide tijdens de zwangerschap kan ernstige geboorteafwijkingen bij het ongeboren kind veroorzaken. Vruchtbare vrouwen moeten een dubbel voorbehoedsmiddel gebruiken, vb. een contraceptiepil én een condoom. Ook mannen die lenalidomide innemen moeten een voorbehoedsmiddel gebruiken. Deze extra maatregelen dienen 4 weken voor start lenalidomide behandeling worden ingesteld. Ook na stopzetten van behandeling dient dit nog 4 weken worden aangehouden.
8) Thrombose vorming (zie tekst veneuze thrombo-embolie)
Het gebruik van thalidomide kan aanleiding geven tot klonters in de venen (thromboses). Daarom zal uw behandelend hematoloog U ofwel een behandeling met lage dosis aspirine (e.g. Asaflow®) of een spuitje met een laag moleculair gewichtsheparine laten toedienen (e.g. Fraxiparine® of Clexane®). Indien U pijn ontwikkelt in het been en plotse kortademigheid, dient U contact op te nemen met uw arts.
Nieuwe ontwikkelingen
Lenalidomide activeert het immuunsysteem. Daarom wordt het onderzocht in combinatie met andere immuunmodulerende behandelingen zoals de zogenaamde “check-point” inhibitoren. Dit zijn geneesmiddelen die de immuniteit tegen kankercellen versterken.
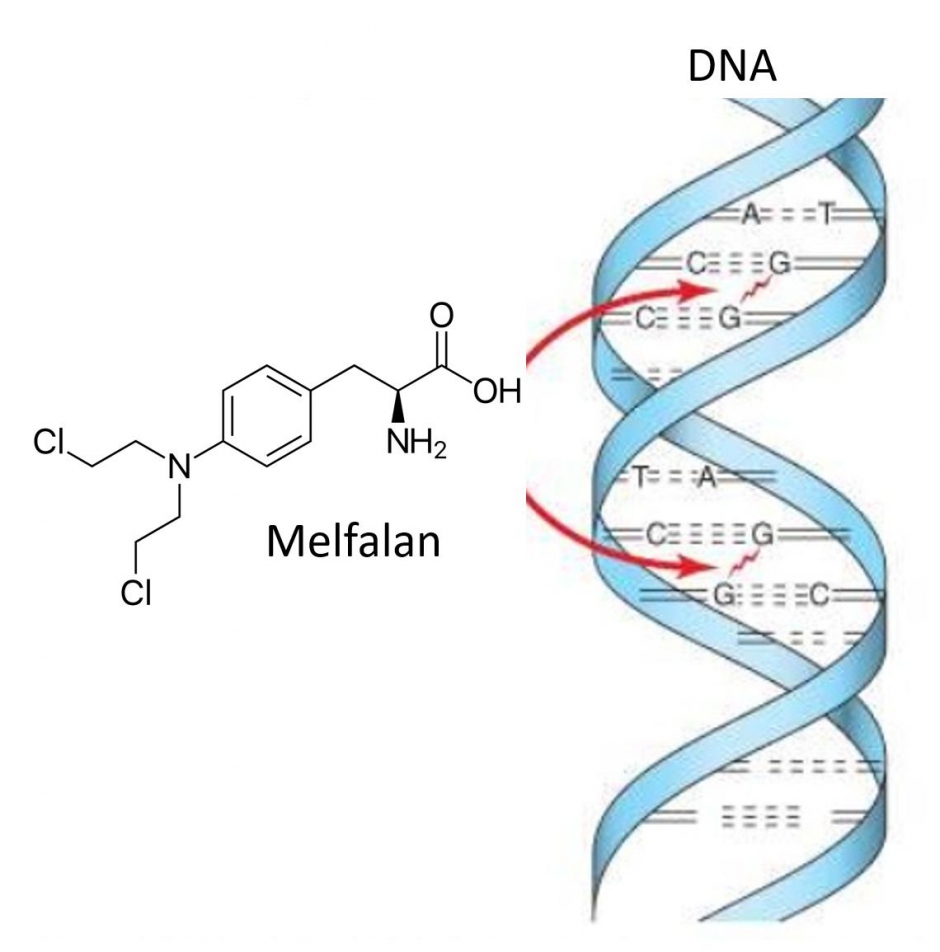
Hoe wordt het toegediend ?
Melfalan kan zowel in lage concentraties (als oraal geneesmiddel) worden toegediend (Alkeran® tabletten) als in hoge concentraties (als intraveneus infuus). Dit wordt dan gevolgd door een infuus van eigen stamcellen (de autologe stamceltransplantatie).
Frequentie van toediening ?
Melfalan pilletjes worden vaak gedurende 4 dagen op rij ingenomen. De dosis bedraagt rond de 8 – 12 mg per dag. Alkeran® pillen bevatten 2 mg melfalan per tablet. Vaak wordt dit herhaald met 6 wekelijks interval. De inname van de pillen mag in één enkele gift of verspreid over de dag.
Melfalan baxter wordt toegediend voor de autologe stamceltransplantatie. De dosis bedraagt meestal tussen 200 mg per vierkante meter lichaamsoppervlakte. Dit kan berekend worden op basis van je lengte en gewicht.
Alkeran® tabletten worden best in de koelkast bewaard.
Bij wie wordt het gebruikt en is het terugbetaald ?
Melfalan is volledig terugbetaald en kan zowel bij jongere en oudere myeloompatiënten worden gebruikt. Bij oudere patiënten worden vooral de pillen gebruikt.
Courante behandelingsschema’s op basis van melfalan
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van melfalan. De kans op neveneffecten neemt toe met de toegediende dosis.
Melfalan kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (e.g. neusbloedingen en makkelijke blauwe plekken).
Uw behandelend hematoloog zal regelmatig uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden zal U een plaatjestransfusie bekomen.
Melfalan kan ook leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Melfalan (vooral de hoge intraveneuze dosis) zal een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Vandaar dat er 48 uur na toediening van hoge dosis melfalan een infuus van stamcellen plaatsvindt. Dit zal de duur van een tekort aan witte bloedcellen sterk verminderen (typisch een tiental dagen).
Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend.
Melfalan kan misselijkheid en braken veroorzaken. Inname van een braakwerend geneesmiddel (het zij o.v.v. een pil of via een baxter) kan dit onderdrukken.
Melfalan doodt op niet specifiek wijze snel delende cellen. Behalve de kankercellen is ons maagdarm stelsel bekleed door een snel delende slijmlaag. Toediening van melfalan kan dus aanleiding geven tot zweertjes en aften in de mond. Ook kan dit aanleiding geven tot diarree.
Wanneer gebruikt in hoge dosis veroorzaakt melfalan het volledig uitvallen van het haar. De haargroei herstelt 2-3 maanden na toediening.
Wat is het ?
Pomalidomide behoort net zoals thalidomide en lenalidomide tot de groep van de immuun-modulerende geneesmiddelen. Het geneesmiddel werkt in op het immuunsysteem, de micro-omgeving rond de plasmacel, de nieuwe aanmaak van bloedvaten en de kwaadaardige plasma cel zelf. Hierdoor remt het de groei van de ziekte.
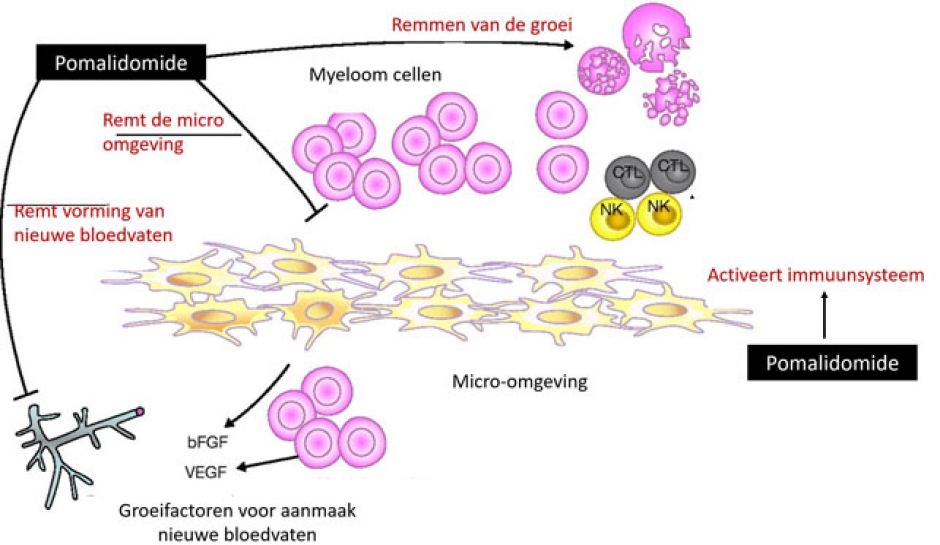
Hoe wordt het toegediend ?
Pomalidomide wordt als capsule toegediend. Het wordt meestal in met ander geneesmiddelen toegediend (e.g. dexamethasone).
U kunt pomalidomide enkel bekomen via de ziekenhuisapotheek.
Frequentie van toediening ?
Pomalidomide wordt toegediend per cyclus. Deze cycli duren 28 dagen (4 weken). Pomalidomide wordt ingenomen 1 capsule per dag gedurende 21 dagen (3 weken). Daarna volgt een rustweek (zie figuur 2).

Pomalidomide mag zowel nuchter als met voedsel worden ingenomen. Het wordt best steeds op hetzelfde ogenblik ingenomen. De capsules dienen in hun geheel (zonder te kauwen) met een groot glas water worden ingeslikt.
De klassieke dosering is 4 mg maar uw behandelend hematoloog kan ook lagere dosissen voorschrijven. Er bestaan verpakkingen van 3, 2 en 1 mg capsules.
Indien U een inname bent vergeten, sla deze dan over. Ook als U braakt na inname van pomalidomide dient U geen nieuwe dosis in te nemen. Meld dit wel aan uw behandelend hematoloog.
Bij wie wordt het gebruikt en is het terugbetaald ?
Pomalidomide is in België enkel terugbetaald bij jongere en oudere myeloompatiënten die een ziekteherval vertonen en al minstens 2 voorafgaande behandelingen hebben gekregen en zowel bortezomib, lenalidomide als een alkylerende stof hebben gekregen (cyclofosfamide of melfalan).
Pomalidomide is niet beschikbaar bij nieuw diagnosticeerde patiënten.
|
|
Jongere patiënten (1) |
Oudere patiënten(1) |
|
Nieuw gediagnosticeerd |
Niet Terugbetaald |
Niet Terugbetaald |
|
Patiënt met ziekteherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van pomalidomide
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van pomalidomide.
1) Vermoeidheid
Pomalidomide kan matige tot ernstige vermoeidheidsklachten veroorzaken. Probeer uw dag in te delen en niet teveel hooi op de vork te nemen. Regelmatig slaap en rust kunnen ook soelaas brengen.
2) Verstopping
Pomalidomide kan verstopping (constipatie) veroorzaken. Inname van voldoende vezels en voldoende drinken verdient aanbeveling. In sommige gevallen zal uw behandeld hematoloog U een laxerend geneesmiddel voorschrijven (e.g. Forlax®).
3) Misselijkheid en braken
De inname van pomalidomide kan misselijk en braken veroorzaken. Dit is meestal mild en kan verzacht worden door de inname van een braakwerend middel (e.g. Litican®)
4) Spierkrampen
De inname van pomalidomide kan soms (nachtelijke) spierkrampen veroorzaken, vnl. ter hoogte van de handen. Inname van een pijnstiller (e.g. paracetamol) kan verlichting brengen. Ook kan uw behandelend hematoloog U soms een magnesiumsupplement voorschrijven.
5) Huiduitslag
Pomalidomide kan een huiduitslag (vaak rode vlekjes) veroorzaken. Indien dit optreedt, neemt U best contact op met uw behandelend hematoloog. In milde gevallen wordt het de inname van pomalidomide tijdelijk gestopt. In ernstige gevallen kan U een cortisone zalf of cortisone pillen worden voorgeschreven.
6) Tekorten aan bloedcellen
Pomalidomide kan tekorten veroorzaken in bloedplaatjes. Dit kan gepaard gaan met bloedingsneiging (zowel neusbloedingen en makkelijke blauwe plekken). Uw behandelend hematoloog zal regelmatig (vaak maandelijks) uw bloedbeeld controleren. Indien de bloedplaatjes te laag worden kan de behandeling tijdelijk worden uitgesteld of de volgende dosis verminderd. In bepaalde gevallen kan U zelfs een plaatjestransfusie bekomen.
Pomalidomide kan leiden tot bloedarmoede. Dit is een tekort aan rode bloedcellen en kan zich uiten onder de vorm van vermoeidheid, inspanningsintolerantie en kortademigheid. Indien dit optreedt kan uw behandelend hematoloog U een inspuiting met erythropoëtine (EPO) voorstellen. In bepaalde gevallen kan U ook een transfusie van rode bloedcellen worden aangeboden.
Pomalidomide kan een tekort aan witte bloedcellen veroorzaken. Dit gaat gepaard met een verhoogd risico op soms ernstige infecties. Bij koorts dient U contact op te nemen met uw huisarts en/of uw behandelend hematoloog. Vaak zal een antibiotica behandeling (thuis of via opname) worden toegediend. De witte bloedcellen herstellen vaak spontaan, maar in sommige gevallen kan uw hematoloog U een groeifactor (Neupogen®) toedienen. Dit kan gepaard gaan met grieperig gevoel en lage rugpijn.
7) Geboorte-afwijkingen
De inname van pomalidomide tijdens de zwangerschap kan ernstige geboorteafwijkingen bij het ongeboren kind veroorzaken. Vruchtbare vrouwen moeten een dubbel voorbehoedsmiddel gebruiken, vb. een contraceptiepil en een condoom. Ook mannen die pomalidomide innemen moeten een voorbehoedsmiddel gebruiken. Deze extra maatregelen dienen 4 weken voor start pomalidomide behandeling worden ingesteld. Ook na stopzetten van behandeling dient dit nog 4 weken worden aangehouden.
8) Thrombose vorming (zie tekst veneuze thrombo-embolie)
Het gebruik van pomalidomide kan aanleiding geven tot klonters in de venen (thromboses). Daarom zal uw behandelend hematoloog U ofwel een behandeling met lage dosis aspirine (e.g. Asaflow®) of een spuitje met een laag moleculair gewichtsheparine laten toedienen (e.g. Fraxiparine® of Clexane®). Indien U pijn ontwikkelt in het been en plotse kortademigheid, dient U contact op te nemen met uw arts.
Nieuwe ontwikkelingen
Pomalidomide activeert het immuunsysteem. Daarom wordt het onderzocht in combinatie met andere immuunmodulerende behandelingen zoals de zogenaamde “check-point” inhibitoren. Dit zijn geneesmiddelen die de immuniteit tegen kankercellen versterken.
Wat is het ?
Thalidomide is het oudste immuun-modulerend geneesmiddel. Lenalidomide en pomalidomide behoren tot dezelfde klasse van geneesmiddelen. Thalidomide werkt in op de cellen rond de myeloom cellen (de micro-omgeving), de aanmaak van nieuwe bloedvaten en de kwaadaardige myeloom cel zelf. Hierdoor remt het de groei van de ziekte.
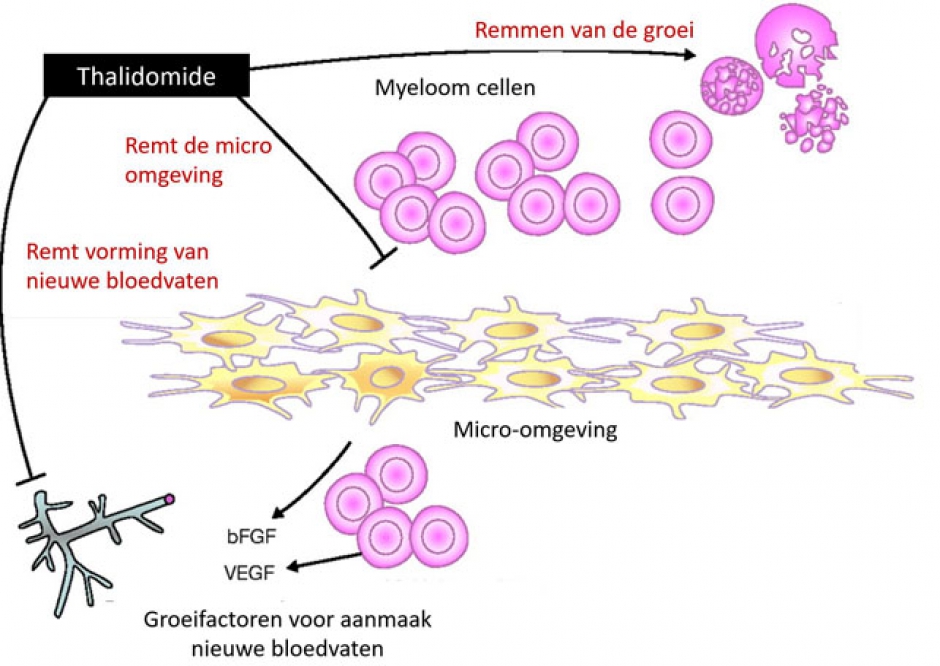
Hoe wordt het toegediend ?
Thalidomide wordt als capsule toegediend. Het wordt meestal in combinatie met dexamethasone toegediend. Elke capsule bevat 50 mg thalidomide.
U kunt thalidomide enkel bekomen via de ziekenhuisapotheek.
Frequentie van toediening ?
Thalidomide wordt vaak continu ingenomen, het is te zeggen 1 of meerdere capsules per dag. De inname gebeurt best ’s avonds in één enkele inname. Thalidomide mag zowel op een lege maag (nuchter) als met voedsel worden ingenomen. De capsules dienen in hun geheel (zonder te kauwen) met een groot glas water worden ingeslikt.
De klassieke dosering is 100 mg per dag (2 x 50 mg) maar uw behandelend hematoloog kan ook andere dosissen voorschrijven.
Indien U een inname bent vergeten, sla deze dan over. Ook als U braakt na inname van thalidomide dient U geen nieuwe dosis in te nemen. Meld dit wel aan uw behandelend hematoloog.
Bij wie wordt het gebruikt en is het terugbetaald ?
Thalidomide is zowel terugbetaald bij jonge als oudere patiënten, zowel bij nieuw gediagnosticeerde als patiënten met een ziekteherval.
|
|
Jongere patiënten (1) |
Oudere patiënten (1) |
|
Nieuw gediagnosticeerd |
Terugbetaald |
Terugbetaald |
|
Patiënt met ziekteherval |
Terugbetaald |
Terugbetaald |
1) Jonge patiënten zijn deze die in aanmerking komen voor een autologe stamceltransplantatie. Doorgaans wordt hier 65 jaar als drempel genomen, maar patiënten tot 70 jaar in zeer goede algemene toestand kunnen hiervoor in aanmerking komen. Oudere patiënten zijn deze doorgaans boven de 65 jaar of jongere patiënten met ernstige andere gezondheidsproblemen.
Courante behandelingsschema’s op basis van thalidomide
Courante bijwerkingen, preventie en behandeling
Geen enkel geneesmiddel is zonder bijwerkingen. Hieronder vindt U een lijst van de meest courante bijwerkingen van thalidomide.
1) Neuropathie (zie tekst neuropathie)
Gebruik van thalidomide kan een beschadiging van de zenuwbanen veroorzaken (neuropathie). Dit kan gepaard gaan met gevoelsstoornissen o.a. voosheidsgevoel in de vingertoppen, tintelingen, gestoorde temperatuurswaarneming en zelfs pijnklachten. Ook kunnen er stoornissen ontstaan van het autonome zenuwstelsel wat kan leiden tot duizeligheid en seksuele dysfunctie.
De neuropathie blijft meestal aanhouden bij stopzetten van het geneesmiddel. Daarom is het belangrijk dat U wanneer U klachten van neuropathie ontwikkelt, U dit goed communiceert aan uw behandelend hematoloog.
Er bestaan een aantal geneesmiddelen die de pijnklachten kunnen verminderen (e.g. Neurontin ®, Lyrica® en dergelijke).
2) Slaperigheid
Thalidomide kan slaperigheid veroorzaken. Neem daarom thalidomide voor het slapengaan in. Rij best niet meer daarna met de wagen.
3) Thrombose vorming (zie tekst veneuze thrombo-embolie)
Het gebruik van thalidomide kan aanleiding geven tot klonters in de venen (thromboses). Daarom zal uw behandelend hematoloog U ofwel een behandeling met lage dosis aspirine (e.g. Asaflow®) of een spuitje met een laag moleculair gewichtsheparine laten toedienen (e.g. Fraxiparine® of Clexane®). Indien U pijn ontwikkelt in het been en plotse kortademigheid, dient U contact op te nemen met uw arts.
4) Verstopping
Thalidomide kan verstopping (constipatie) veroorzaken. Inname van voldoende vezels en voldoende drinken verdient aanbeveling. In sommige gevallen zal uw behandeld hematoloog U een laxerend geneesmiddel voorschrijven (e.g. Forlax®).
5) Misselijkheid en braken
De inname van thalidomide kan misselijk en braken veroorzaken. Dit is meestal mild en kan verzacht worden door de inname van een braakwerend middel (e.g. litican®)
6) Huiduitslag
Thalidomide kan een huiduitslag (rode vlekjes) veroorzaken. Indien dit optreedt, neemt U best contact op met uw behandelend hematoloog. In milde gevallen wordt het de inname van thalidomide tijdelijk gestopt. In ernstige gevallen kan U een cortisone zalf of cortisone pillen worden voorgeschreven.
7) Geboorteafwijkingen
De inname van thalidomide tijdens de zwangerschap kan ernstige geboorteafwijkingen bij het ongeboren kind veroorzaken. Vruchtbare vrouwen moeten een dubbel voorbehoedsmiddel gebruiken, vb. een contraceptiepil én een condoom. Ook mannen die thalidomide innemen, moeten een voorbehoedsmiddel gebruiken. Deze extra maatregelen dienen 4 weken voor start van een thalidomide behandeling worden ingesteld. Ook na stopzetten van behandeling dient dit nog 4 weken worden aangehouden.
Wat is het ?
Ixazomib is (net zoals bortezomib en carfilzomib) een geneesmiddel dat het proteasoom remt (zie figuur 1). Dit is een complexe structuur binnen de cel die verantwoordelijk is voor de afbraak van eiwitten. De kwaadaardige plasma cel maakt zeer grote hoeveelheden van deze eiwitten aan. Door de afbraak hiervan te remmen, leidt dit tot de celdood van deze plasma cel. In tegenstelling tot bortezomib en carfilzomib, is ixazomib een oraal geneesmiddel (harde capsule).
Hoe wordt het toegediend ?
Ixazomib wordt als harde capsule toegediend. Het dient ingenomen te worden zonder op de capsule te kauwen met een groot glas water.
De inname moet minstens 1 uur voor de volgende en minstens 2 uur na de laatste maaltijd plaatsvinden. Praktisch betekent dit dat als U ontbijt omstreeks 8 h en U luncht om 12 h, U dit geneesmiddel best omstreeks 10 uur inneemt.
Frequentie van toediening ?
Ixazomib wordt meestal in combinatie met lenalidomide en dexamethasone ingenomen volgens een 28-dagen durende cyclus (zie figuur 2). Ixazomib dient slechts één maal per week te worden ingenomen op dag 1, 8 en 15 van de cyclus. Daarna volgt een week rust.
De dosis bedraagt meestal 4 mg per inname maar uw behandelend hematoloog kan U ook ene lagere dosis voorschrijven (3 of 2,3 mg).
Indien U vergeet ixazomib in te nemen, mag U de gemiste dosis inhalen op voorwaarde dat de volgende geplande inname van ixazomib minstens 3 dagen (72 uur) verwijderd is. Indien U braakt na inname van ixazomib dient U geen nieuwe capsule in te nemen.
Bij wie wordt het gebruikt en is het terugbetaald ?
Ixazomib wordt sinds 1/10/2017 terugbetaald in België zowel bij jongere als oudere patiënten met een ziekteherval in combinatie met lenalidomide en dexamethasone.
|
Evenementenkalender
Ontdek al onze evenementen in een handig overzicht. De meest actuele evenementen vindt u hiernaast. |
Schrijf je nu in op onze CMP Nieuwsflash en blijf op de hoogte van al onze artikelen
